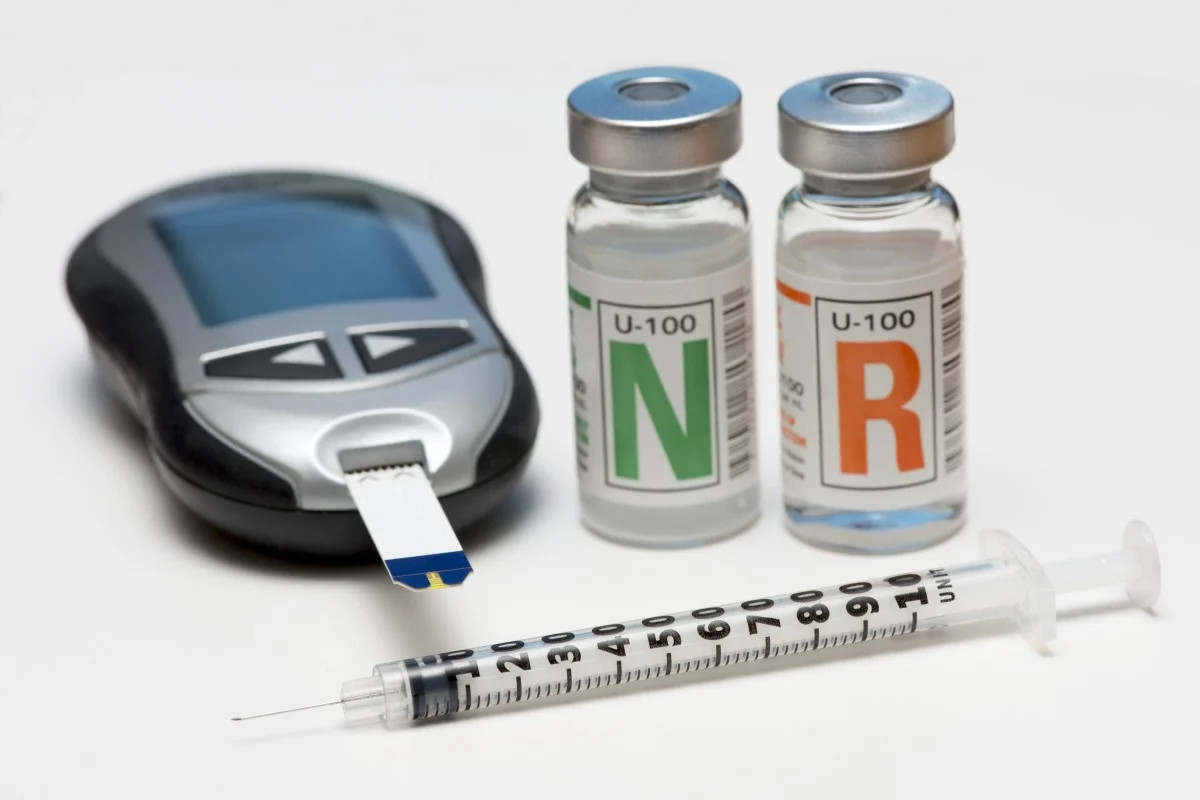
 Insulin NPH (N) và insulin thông thường (R) thường được trộn trong ống tiêm trước khi tiêm.
Insulin NPH (N) và insulin thông thường (R) thường được trộn trong ống tiêm trước khi tiêm.
Ảnh: Shutterstock
Ngày Đái tháo đường thế giới được tổ chức lần đầu tiên vào ngày 14/11/1991, đánh dấu ngày sinh của Frederick Banting, người đã cùng Charles Best đóng vai trò quan trọng trong việc tìm ra insulin, một phương pháp điều trị cứu sống bệnh nhân đái tháo đường vào năm 1922.
Năm 1923, bệnh tiểu đường loại 1 đã chính thức chuyển từ bệnh nan y sang bệnh mãn tính có thể kiểm soát được. Kể từ đó, thời gian sống sót của bệnh nhân sau khi chẩn đoán đã kéo dài từ vài tuần, vài tháng đến hàng thập kỷ. Bệnh tiểu đường loại 2 đã trở nên dễ kiểm soát hơn, thậm chí có thể hồi phục.
Theo Tổ chức Y tế Thế giới, những tiến bộ y học đã giúp cuộc sống của bệnh nhân tiểu đường trở nên dễ dàng hơn. Tuy nhiên, bệnh tiểu đường vẫn là nguyên nhân gây tử vong đứng thứ 9 trên toàn cầu và ảnh hưởng đến hàng trăm triệu người (537 triệu người vào năm 2021). Trong đó, bệnh nhân tiểu đường loại 2 chiếm 90 đến 95% tổng số trường hợp.
Insulin đã cứu mạng sống như thế nào?
Nhân ngày Đái tháo đường thế giới năm nay, Simon O'Reilly - một bệnh nhân tiểu đường loại 1 đã giải thích cách thức hoạt động của insulin và các cột mốc quan trọng khi chứng kiến nó được phổ biến rộng rãi vào năm 1923.
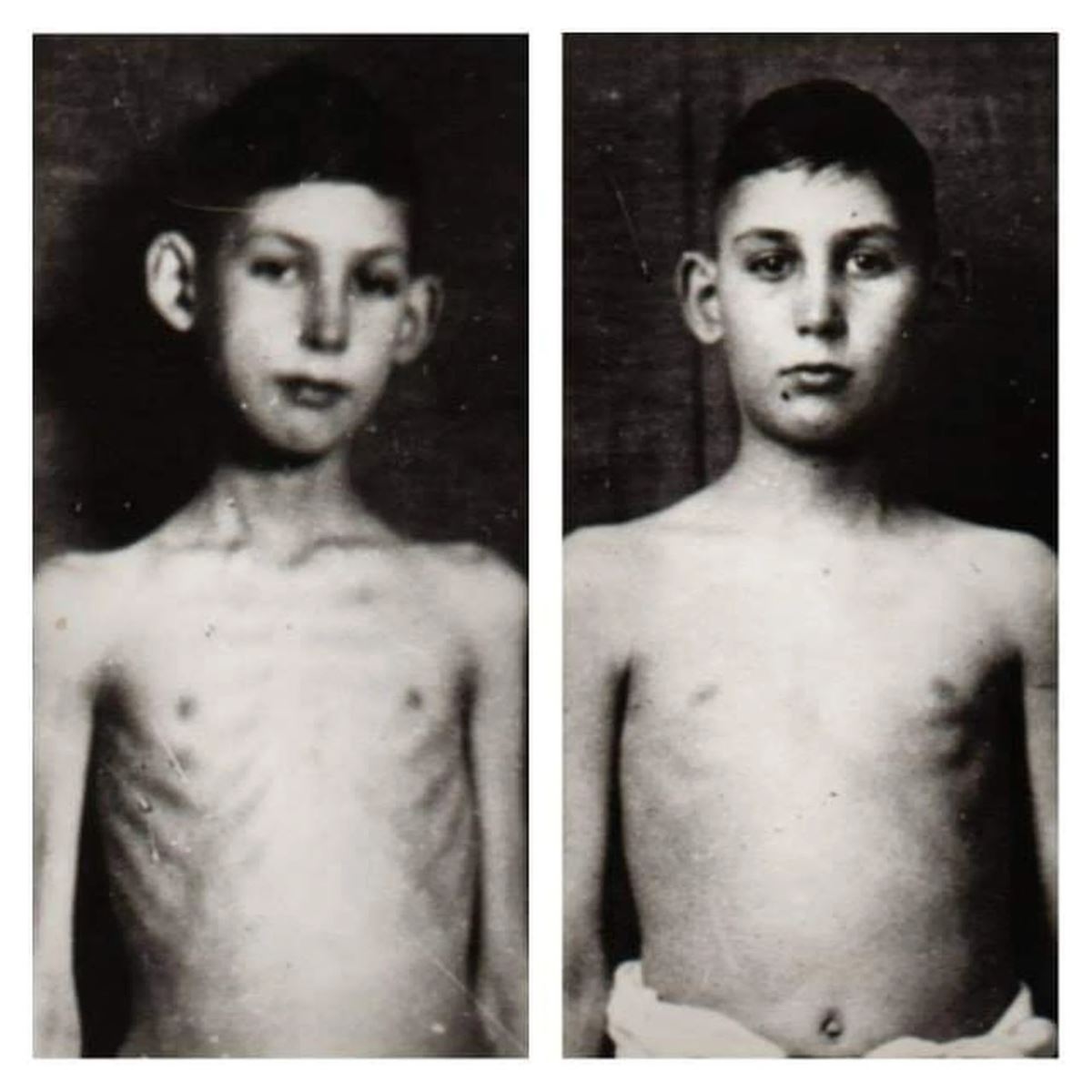
Simon O'Reilly được chẩn đoán mắc bệnh tiểu đường loại 1 vào năm 1996, ở tuổi 29. Anh cao 193 cm. Vài tuần trước khi được chẩn đoán mắc căn bệnh này, cân nặng của Simon đã giảm từ khoảng 90 kg xuống dưới 60kg.
 Ảnh minh họa: Shutterstock
Ảnh minh họa: Shutterstock
Tuy nhiên, từ cảm giác buồn nôn, yếu ớt và mệt mỏi, Simon gần như tỉnh táo lại sau khi tiêm mũi insulin đầu tiên. Sau đó ba ngày, Simon đã tăng lên 6kg, một tuần sau tăng thêm 8kg và nhanh chóng trở lại số cân ban đầu. Tuy nhiên, anh bắt buộc phải sử dụng insulin mỗi ngày.
Bệnh tiểu đường là gì?
Dựa trên các nghiên cứu, tiểu đường có 3 loại chính:
Loại 1: Tuyến tụy ngừng sản xuất insulin. Khoảng 85% trường hợp mắc tiểu đường loại 1 được chẩn đoán ở những người dưới 21 tuổi. Họ có thể bình thường hoặc gầy. Nguyên nhân mắc bệnh là do các yếu tố di truyền hoặc khả năng tự miễn dịch kém.
Loại 2: Cơ thể không đáp ứng với insulin. Tình trạng này thường gặp nhất ở người lớn, liên quan đến tình trạng thừa cân. Nguyên nhân là do chế độ ăn uống, ít vận động thể thao và lối sống chưa lành mạnh.
Bệnh tiểu đường thai kỳ: Thông thường, tình trạng này là tạm thời, ảnh hưởng từ 2% đến 10% phụ nữ mang thai và biến mất sau khi sinh con.
Bên cạnh đó, tình trạng tiền tiểu đường là tình trạng lượng đường trong máu cao bất thường nhưng chưa đủ cao để được coi là bệnh tiểu đường loại 2.
Các triệu chứng loại 1 rất sâu sắc và xảy ra nhanh chóng. Nhiều bệnh nhân tiểu đường loại 2 không biết về tình trạng của mình, điều này đang âm thầm gây ra những tổn hại.
Kiểm tra và can thiệp sớm là quan trọng. Ngay cả loại 1 cũng có thể trì hoãn triệu chứng khởi phát một hoặc hai năm nếu chúng được chẩn đoán sớm.
Insulin là gì?
Insulin di chuyển glucose (đường) từ máu vào tế bào. Nếu quá trình đó không hoạt động bình thường thì có hai điều sẽ xảy ra. Đó là đường bị tích tụ trong máu hoặc tế bào bị thiếu năng lượng.
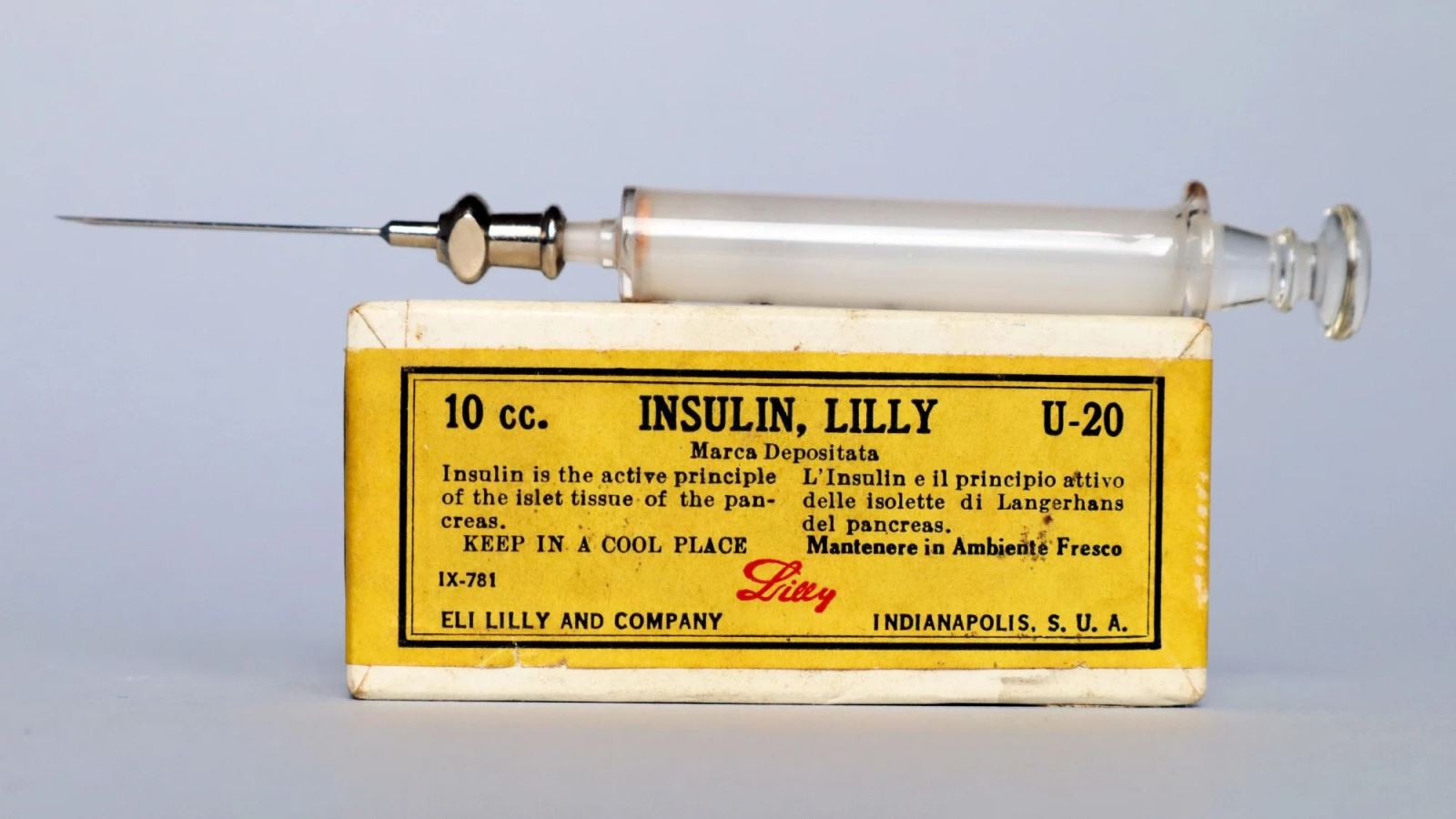 Thuốc Insulin Lilly vào những năm 1930. Ảnh: Shutterstock
Thuốc Insulin Lilly vào những năm 1930. Ảnh: Shutterstock
Cơ chế hoạt động của cơ thể là thải lượng đường dư qua nước tiểu và hút nước từ tế bào. Do đó, khi bị tiểu đường, người bệnh hay đi tiểu nhiều lần, mất nước, khát nước và mệt mỏi. Khi lượng đường trong máu cao, kéo dài làm tổn thương mạch máu, ảnh hưởng đến các cơ quan, tứ chi, mắt và dây thần kinh.
Đặc biệt, cơ thể bệnh nhân thường có cảm giác bị đói và sinh ra cơ chế tự đốt cháy mỡ. Điều này tạo nên sự thèm ăn và hụt cân nhanh chóng. Đồng thời dẫn đến sự tích tụ axit nguy hiểm trong máu. Những biểu hiện trên chủ yếu được thấy ở những bệnh nhân đang ở tiểu đường loại 1.
Căn bệnh "ác quỷ" ám ảnh từ thời xa xưa
Các triệu chứng của bệnh tiểu đường lần đầu tiên được y học biết đến vào năm 1552 trước Công nguyên, khi Hesy-Ra, một bác sĩ người Ai Cập, ghi chép lại: việc đi tiểu quá nhiều là một triệu chứng của một căn bệnh bí ẩn gây ra tình trạng gầy hốc hác ở con người. Cũng vào khoảng thời gian này, các bác sĩ cổ đại ghi nhận rằng kiến dường như bị thu hút bởi nước tiểu của những người mắc bệnh này.
Vào năm 150 sau Công Nguyên, bác sĩ người Hy Lạp Arateus đã mô tả bệnh mà ngày nay chúng ta gọi là bệnh tiểu đường là "sự tan chảy của thịt và chân tay thành nước tiểu". Từ đó, các thầy thuốc bắt đầu hiểu rõ hơn về bệnh tiểu đường.
Nhiều thế kỷ sau, những người được gọi là "người nếm nước" đã chẩn đoán bệnh tiểu đường bằng cách nếm nước tiểu của những người bị nghi ngờ mắc bệnh này. Nếu nước tiểu có vị ngọt, người đó được xác định đã mắc bệnh tiểu đường. Cho đến những năm 1800, các nhà khoa học đã phát triển các xét nghiệm hóa học để phát hiện sự hiện diện của đường trong nước tiểu.
Bệnh đái tháo đường hay tiểu đường có nguồn gốc từ từ tiếng Hy Lạp có nghĩa là mật ong hoặc ngọt ngào. Điều này là do trong bệnh tiểu đường, lượng đường dư thừa được tìm thấy trong máu cũng như nước tiểu. Vào thế kỷ 17, nó được biết đến với cái tên "ác quỷ".
 Tên ban đầu của bệnh tiểu đường thường liên quan đến các từ chỉ mật ong hoặc đường, vì nước tiểu của bệnh nhân tiểu đường chứa đầy đường và sẽ thu hút kiến. Ảnh: Shutterstock
Tên ban đầu của bệnh tiểu đường thường liên quan đến các từ chỉ mật ong hoặc đường, vì nước tiểu của bệnh nhân tiểu đường chứa đầy đường và sẽ thu hút kiến. Ảnh: Shutterstock
Trong thời cổ đại và thời trung cổ, bệnh tiểu đường thường là một bản án tử hình. Aretaeus (một trong những thầy thuốc nổi tiếng nhất của Hy Lạp cổ đại) đã cố gắng điều trị nhưng không thể mang lại kết quả tốt. Sushruta (thế kỷ thứ 6 trước Công nguyên) - một thầy lang người Ấn Độ - đã xác định bệnh tiểu đường và phân loại nó là "Madhumeha".
Thuật ngữ tiểu đường có lẽ được đặt ra bởi Apollonius ở Memphis (Ai Cập) vào khoảng năm 250 trước Công nguyên. Bệnh tiểu đường lần đầu tiên được ghi lại bằng tiếng Anh, trong một văn bản y khoa được viết vào khoảng năm 1425. Sau đó vào năm 1675, bác sĩ người Anh Thomas Willis đã thêm từ "'mellitus'" vào từ bệnh tiểu đường. Điều này là do nước tiểu có vị ngọt. Vị ngọt này cũng đã được nhận thấy trong nước tiểu của người Hy Lạp cổ đại, Trung Quốc, Ai Cập, Ấn Độ và Ba Tư.
Những cách chữa bệnh tiểu đường trước khi tìm ra insulin
Sushruta, Arataeus và Thomas Willis là những người tiên phong trong việc điều trị bệnh tiểu đường. Các bác sĩ Hy Lạp chỉ định tập thể dục - tốt nhất là cưỡi ngựa để giảm bớt tình trạng đi tiểu nhiều. Một số hình thức trị liệu khác được áp dụng cho bệnh tiểu đường bao gồm rượu vang, cho ăn quá nhiều để bù lại lượng chất lỏng mất đi, chế độ ăn kiêng…
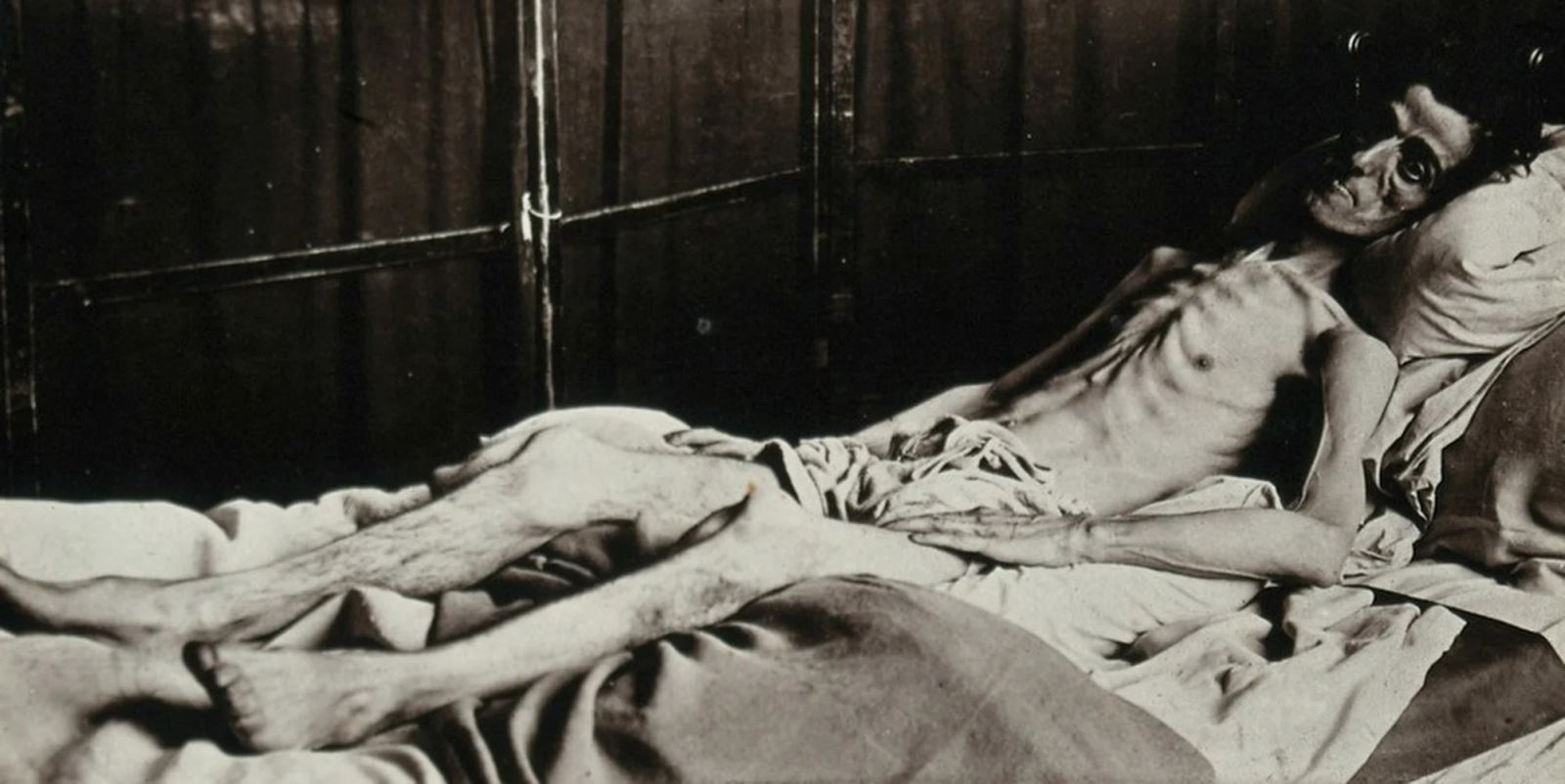 Trước khi có insulin, bệnh tiểu đường loại 1 là bản án tử hình vì không thể điều trị được.
Trước khi có insulin, bệnh tiểu đường loại 1 là bản án tử hình vì không thể điều trị được.
Ảnh: Hiệp hội lịch sử Leslieville
Năm 1869, nhà nghiên cứu bệnh học người Đức Paul Langerhans đang nghiên cứu tuyến tụy của thỏ dưới kính hiển vi. Ông nhận thấy các cụm tế bào tương tự khác với phần còn lại của cơ quan và trông giống như những hòn đảo.
Năm 1889, các bác sĩ người Đức Joseph von Mering và Oskar Minkowski đã liên kết tuyến tụy với bệnh tiểu đường. Họ lưu ý rằng những con chó bị cắt bỏ tuyến tụy sẽ phát triển các triệu chứng tiểu đường và chết ngay sau đó.
Năm 1893, các tế bào tuyến tụy được nhà khoa học người Pháp Edouard Laguesse đặt tên là tiểu đảo Langerhans, người đã nhìn thấy mô hình tương tự ở tuyến tụy của con người.
Năm 1910, từ insulin xuất hiện. Nhà sinh lý học người Anh Albert Sharpey-Schafer lưu ý rằng tuyến tụy của bệnh nhân tiểu đường thiếu một loại hormone có trong các cơ quan khỏe mạnh. Bởi vì nó được sản xuất bởi các tiểu đảo Langerhans nên ông gọi nó là insulin theo từ tiếng Hy Lạp có nghĩa là đảo.
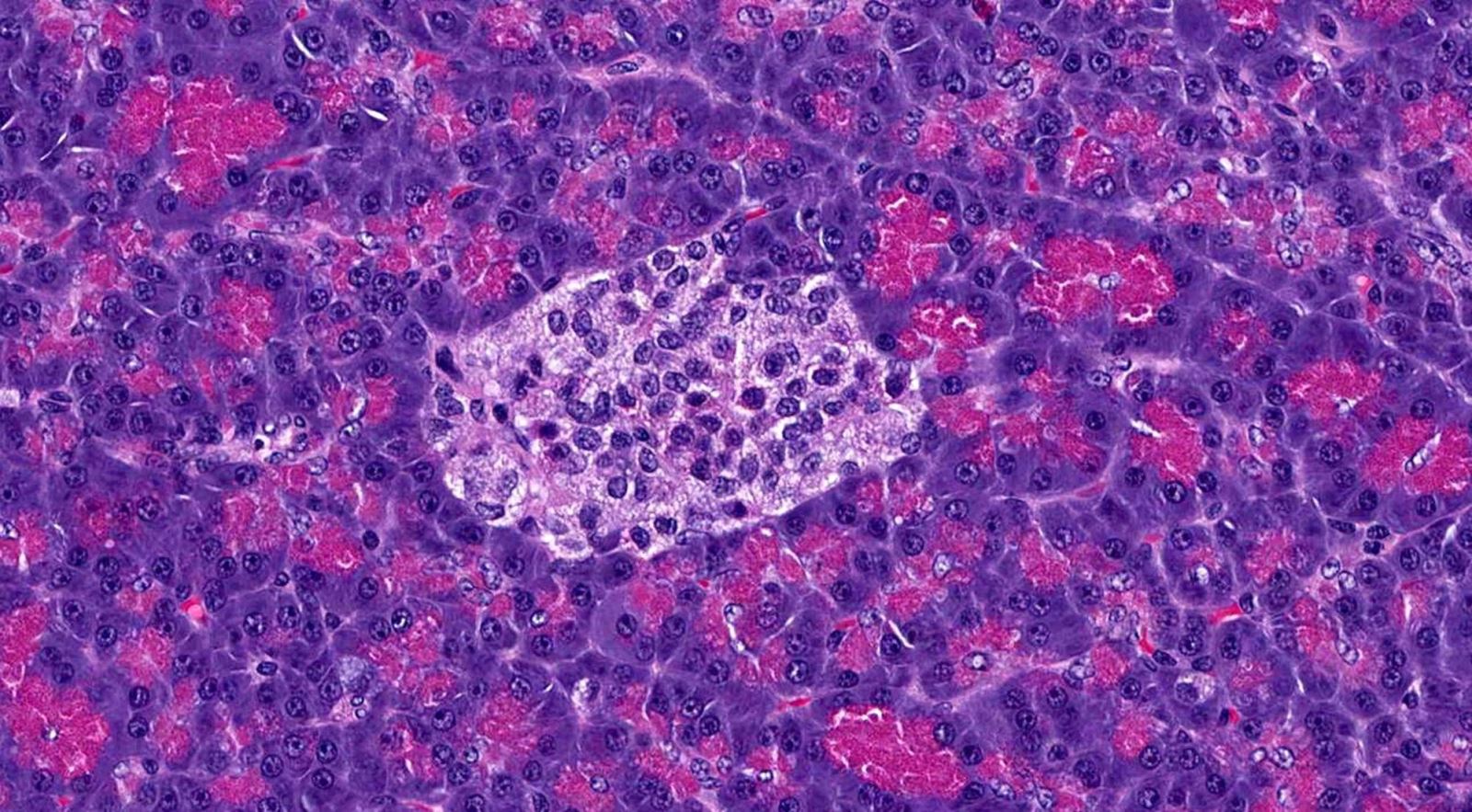 Hình ảnh qua kính hiển vi của một tiểu đảo Langerhans, được đặt theo tên của Paul Langerhans, người đầu tiên chú ý đến chúng vào năm 1869. Ảnh: Shutterstock
Hình ảnh qua kính hiển vi của một tiểu đảo Langerhans, được đặt theo tên của Paul Langerhans, người đầu tiên chú ý đến chúng vào năm 1869. Ảnh: Shutterstock
Năm 1921, bác sĩ phẫu thuật người Canada Frederick Banting và sinh viên y khoa Charles Best đã phân lập insulin từ những con chó bị tiểu đường khi cắt bỏ tuyến tụy. Sau đó, họ điều trị cho chúng bằng insulin. Những con chó sống sót cho đến khi hết insulin.
Năm 1922, Leonard Thompson, 14 tuổi, sắp chết vì bệnh tiểu đường, đã trở thành người đầu tiên được tiêm insulin. Mũi tiêm đầu tiên gây ra phản ứng dị ứng do tạp chất. Điều này đã được khắc phục. 11 ngày sau, Leonard Thompson tiêm mũi thứ hai và sức khỏe được cải thiện đáng kể. Leonard Thompson đã sống thêm 13 năm nữa, chết vì bệnh viêm phổi và biến chứng tiểu đường.
 Vào tháng 1/1922, Leonard Thompson đã trở thành người đầu tiên được tiêm insulin thành công và sống thêm 13 năm sau đó. Ảnh: Image Getty
Vào tháng 1/1922, Leonard Thompson đã trở thành người đầu tiên được tiêm insulin thành công và sống thêm 13 năm sau đó. Ảnh: Image Getty
Bằng sáng chế này đã được bán với giá 1 USD cho Đại học Toronto, Canada. Bác sĩ Frederick Banting (sinh ngày 14/11, nay là Ngày Đái tháo đường Thế giới) tin rằng insulin nên được sử dụng vì lợi ích của nhân loại.
 Charles Best và Frederick Banting (phải) trên nóc tòa nhà y tế tại Đại học Toronto năm 1921 với một trong những chú chó mắc bệnh tiểu đường đầu tiên được tiêm insulin. Ảnh: Image Getty
Charles Best và Frederick Banting (phải) trên nóc tòa nhà y tế tại Đại học Toronto năm 1921 với một trong những chú chó mắc bệnh tiểu đường đầu tiên được tiêm insulin. Ảnh: Image Getty
Insulin được phổ biến rộng rãi trong vòng một năm, nhưng cái chết của Thompson ở tuổi 27 cho thấy, trận chiến vẫn chưa phân thắng bại.
Sống chung với insulin suốt đời
Nhiều người bị dị ứng với insulin động vật. Bên cạnh đó, bệnh nhân tiểu đường cần tiêm nhiều lần insulin có tác dụng ngắn trong một ngày, dẫn đến tình trạng tiêm quá liều hoặc không đủ liều lượng insulin đã xảy ra. Do đó, cần có insulin tác dụng lâu hơn để giữ lượng đường trong máu ở mức an toàn suốt cả ngày.
Vào giữa những năm 1940, việc bổ sung protamine - được tinh chế từ tinh dịch cá hồi có thể gia tăng tác dụng của insulin. Kẽm và phenol được thêm vào để ổn định độ pH của insulin. Năm 1950, loại thuốc này được bán trên thị trường dưới tên NPH hoặc insulin isophane. Phải mất 90 phút để truyền và có tác động từ 13-24 giờ. Cần 2 mũi tiêm trong một ngày để tối ưu tác dụng.
 Việc tiêm insulin đã trở nên ít đau đớn hơn theo thời gian. Ảnh: Shutterstock
Việc tiêm insulin đã trở nên ít đau đớn hơn theo thời gian. Ảnh: Shutterstock
Năm 1978, insulin sinh tổng hợp đầu tiên được tạo ra từ vi khuẩn E coli biến đổi gien. Cơ quan Quản lý Thực phẩm và Dược phẩm Mỹ đã phê duyệt vào năm 1982, tạo ra một loạt sản phẩm mới.
Insulin bị phân hủy khi tiêm vào cơ thể. Nói một cách đơn giản, liên kết gồm sáu phân tử phải phân hủy thành các phân tử đơn lẻ để đi vào máu và thực hiện công việc của nó. Tốc độ phân hủy (thời gian tiêm) có thể được thay đổi bằng cách tăng cường (hoặc làm suy yếu) liên kết đó.
Hiện nay có nhiều loại insulin khác nhau, dựa trên thời gian tác dụng và mục đích sử dụng. Trong hơn một thế kỷ qua, công nghệ tiêm insulin đã được cải tiến sang nhiều dạng khác như bút insulin, máy bơm insulin hoặc dạng hít.
Bút insulin được nạp sẵn liều lượng, cho phép người dùng có thể tự tiêm với liều lượng chính xác hơn.
 Bút insulin là một bước tiến so với ống tiêm, mang lại độ chính xác cao hơn, tiện lợi hơn.
Bút insulin là một bước tiến so với ống tiêm, mang lại độ chính xác cao hơn, tiện lợi hơn.
Ảnh: Shutterstock
Máy bơm insulin được phát minh năm 1974. Ban đầu, máy nặng tới 60kg, sau đó được cải tiến nhỏ và nhẹ dần. Máy bơm insulin giúp người bệnh quản lý được liều lượng khi sử dụng cũng như theo dõi được lượng đường có trong máu.
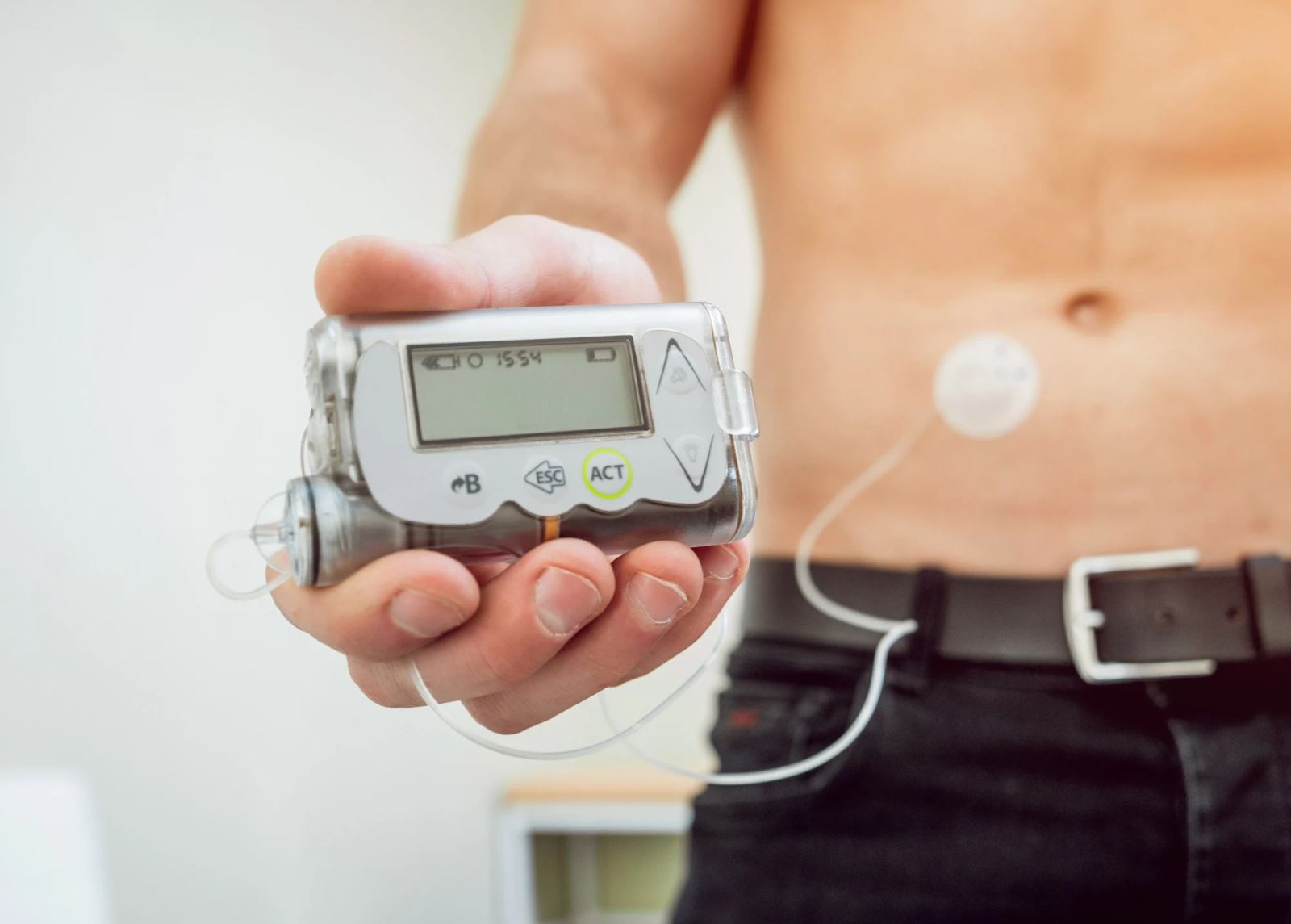 Máy bơm insulin đã được thu nhỏ lại theo thời gian và mang lại nhiều sự tiện lợi hơn cho người dùng so với insulin tiêm. Ảnh: Shutterstock
Máy bơm insulin đã được thu nhỏ lại theo thời gian và mang lại nhiều sự tiện lợi hơn cho người dùng so với insulin tiêm. Ảnh: Shutterstock
Ngoài ra, trên thị trường còn có insulin dạng hít. Đây là loại bột được kích thích qua phổi, có tác dụng nhanh nhưng hiệu quả tác động ngắn hơn so với loại insulin tiêm.
 Bột insulin dạng hít có tác dụng nhanh nhưng thời gian tác dụng ngắn hơn so với insulin tiêm.
Bột insulin dạng hít có tác dụng nhanh nhưng thời gian tác dụng ngắn hơn so với insulin tiêm.
Ảnh: Shutterstock
Quy mô thị trường insulin toàn cầu ước tính đạt 22 tỷ USD vào năm 2022. Dự kiến, thị trường này sẽ đạt khoảng 28 tỷ USD vào năm 2032, với tốc độ tăng trưởng kép hàng năm là 2,4% trong thập kỷ qua.